Полный доступ для зарегистрированных пользователей
Полный доступ для зарегистрированных пользователей
Якушин А.С., Украинцев С.Е., Денисов М.Ю.
ООО «Центр семейной медицины», Новосибирск, Российская Федерация
Национальный медицинский исследовательский центр здоровья детей, Москва, Российская Федерация OOO «Нестле Россия», Москва, Российская Федерация
Институт медицины и психологии Новосибирского национального исследовательского государственного университета, Новосибирск, Российская Федерация
Кишечная микробиота: формирование в раннем возрасте, влияние на здоровье, способы коррекции
Контактная информация:
Якушин Андрей Сергеевич, врач-терапевт ООО «Центр семейной медицины»
Адрес: 630090, Новосибирск, ул. Правды, д. 8, e-mail: yakushin_as@cnmt.ru
Статья поступила: 21.11.2017 г.,, принята к печати: 26.12.2017 г.
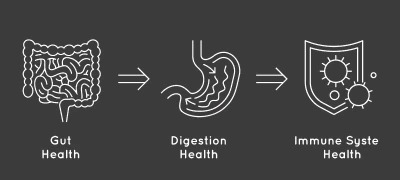
Увеличение распространенности случаев заболеваний, возникающих в результате нарушений метаболизма и функций иммунной системы, во многом связано с патологическими отклонениями в составе кишечной микробиоты ребенка в раннем возрасте. В обзоре рассматриваются этапы и условия естественного развития кишечной микробиоты, начиная с внутриутробного периода. Проведен анализ возможных факторов риска нарушений состава кишечной микробиоты в пре- и постнатальный периоды. Приведены результаты современных исследований об ассоциации между составом кишечной микробиоты в младенческом возрасте и развитием «болезней цивилизации» — в более старшем. Отдельный раздел посвящен обсуждению результативности и целесообразности приема пробиотических препаратов с целью профилактики заболеваний.
Значительное увеличение распространенности случаев заболеваний, возникающих в результате нарушений метаболизма и функций иммунной системы, в экономически развитых странах объясняется не только генетической предрасположенностью, экологической обстановкой или воздействием иных патологических факторов. С развитием методов молекулярной биологии была обнаружена связь между состоянием кишечной микробиоты и «болезнями цивилизации». Согласно фундаментальным и клиническим исследованиям последних лет, ведущая роль в росте заболеваемости принадлежит патологическим отклонениям в составе микробиоты кишечника. В связи с появлением новых данных потребовался пересмотр части утверждений, касающихся формирования кишечной микробиоты и ее влияния на состояние здоровья человека.
ПЕРВЫЙ КОНТАКТ РЕБЕНКА С МИКРОБИОТОЙ
СВ настоящее время научные данные о кишечной микробиоте плода активно накапливаются, а многие «догмы» пересматриваются: например, положение о сте рильности внутриутробного окружения ребенка. Впервые о микробиологическом исследовании мекония культуральным методом сообщил Теодор Эшерих в 1886 г.:«Чистый меконий не содержит следов микробных элементов» [1]. В связи с этим открытием была принята концепция, согласно которой, кишечник новорожденного стерилен и колонизируется микроорганизмами в первые дни и недели внеутробного развития. Итак, до последнего времени ткани плаценты, амниотическая жидкость и самплод считались стерильными, однако современные методы молекулярной биологии позволили определить наличие следов микроорганизмов в перечисленных нишах.
В научной литературе имеется несколько точек зрения на формирование кишечной микробиоты плода. Так, ряд исследователей указывает на то, что колонизация кишечника ребенка начинается уже внутриутробно: в результате молекулярно-генетического исследования обнаружено преобладание представителей Bifidobacterium, Enterobacteriaceae, Enterococcaceae, Staphylococcus в образцах мекония у доношенных детей сразу после рождения ребенка [2, 3]. Интересно, что видовой состав микроорганизмов мекония обладает сходством с микробиотой плаценты [4]. Также микробиота мекония совпадает с микробиотой околоплодных вод более чем на 50%: по всей видимости, большой вклад в формирование микробиоты кишечника плода вносит процесс заглатывания им амниотической жидкости [5].
Описано несколько возможных путей колонизации плаценты, амниотической жидкости и желудочно-кишечного тракта (ЖКТ) плода — из влагалища, полости рта и кишечника матери. Наиболее естественной считалась теория «восходящего» пути колонизации внутриутробных тканей из половых путей матери. Виды микроорганизмов, характерные для влагалища, обнаружены в тканях плаценты, околоплодной жидкости и плода [6]. Однако, по результатам сравнения состава микробиоты плаценты с микробиотой кишечника, полости рта, носа и влагалища, наибольшее сходство определялось с микробиотой полости рта [7, 8]. В связи с этим представляет интерес выявленная некоторыми исследователями ассо- циация между воспалительными процессами в полости рта у беременных и преждевременными родами [9]. Воспалительный процесс в ротоглотке сопровождается повышением проницаемости сосудов, что, возможно, приводит к бактериемии и дальнейшему попаданию микробов в плаценту и амниотическую жидкость. Возможно, иммунная реакция в ответ на эту избыточную микробную нагрузку и является решающим фактором в провокации преждевременных родов.
Источником микроорганизмов, связанных с преждевременными родами, может выступать и ЖКТ. В ряде исследований изучалась связь кишечной микробиоты матери со сроком родоразрешения, по итогам кото рых были продемонстрированы особенности видового состава микроорганизмов. В частности, выявлено относительное снижение количества представителей кластеров Clostridium и Bacteroidetes spp. при увеличении количества представителей Lactobacillus в группе преждевременных родов по сравнению с группой срочных родов [10]. Возможность поступления бактерий из кишечника матери к плоду подтверждена на животной модели экспериментом с пероральным введением генетически меченого штамма Enterococcus faecium беременным мышам и последующим обнаружением данного штамма в амниотической жидкости и тканях плода [11]. Предположительно, во время беременности происходят физиологические изменения стенки кишечника и иммун ной системы, облегчающие контакт микроорганизмов с иммунными клетками ЖКТ.
В настоящее время роль каждого из возможных путей транслокации и их влияния на микробиоту кишечника плода до конца не определена. Тем не менее косвенно подтверждена готовность кишечника плода к взаимодействию с транслоцированной микробиотой матери. Так, уже во втором триместре в кишечнике плода обнаружи-ваются Toll-подобные рецепторы TLR2 и TLR4, распознающие липополисахариды клеточной стенки бактерий [12], и инвариантные Т-клетки, связанные со слизистой оболочкой (MAIT), реагирующие на метаболиты микро- организмов [13]. Гипотетически, посредством указанных рецепторных систем микроорганизмы способны оказывать влияние на иммунную систему плода.
РОЛЬ ВНУТРИУТРОБНОЙ МИКРОБНОЙ КОЛОНИЗАЦИИ
Можно предположить, что внутриутробное микробное окружение плода является одним из факторов успешного вынашивания. Так, известно, что представители родов Enterobacter, Enterococcus, Lactobacillus, Photorhabdus и Tannerella чаще выявляются в меконии недоношенных детей. Это позволяет связать преждевременные роды с кластером микробиоты внутриутробного периода, соответствующей более раннему сроку рождения «недоношенной» микробиоты внутриутробного периода [4]. Изменения в микробиоте мекония недоношенных младенцев часто сопровождаются воспалительными изменениями в плаценте [14]. Как уже было отмечено ранее, состав микробиоты плаценты в свою очередь ассоциирует с воспалительными процессами полости рта матери [9]. Состав микробиоты плаценты рассматривается в качестве фактора риска преждевременных родов, что согласуется с наблюдением, в котором патогенные бактерии находятся в изобилии в тканях плацент после преждевременных родов [15].
Альтернативную теорию, в соответствии с которой преждевременные роды вызывает воспаление в слизистой оболочке кишечника плода, выдвигает J. Neu [16]. В первую очередь, предположение основано на том факте, что у плода дистальные отделы тонкой кишки более чувствительны к воспалительным стимулам, чем у новорожденного [17]. Соответственно, «незначительная» провоспалительная стимуляция кишечника плода может служить толчком к иммунному ответу. Теория подкреплена результатами исследований, в которых ЖКТ плода указывается как возможный источник воспалительных медиаторов, специфичных для преждевременных родов [18, 19].
Патологические изменения в составе кишечной микробиоты плода могут отрицательно сказаться на формировании толерантности к пищевым антигенам и антигенам облигатных микроорганизмов, что предрасполагает к развитию различных заболеваний, например аллергии, сепсиса новорожденных или некротизирующего энтероколита [20, 21]. В раннем постнатальном периоде повышенный риск сепсиса у младенцев ассоциирован c низким видовым разнообразием микроорганизмов в образцах мекония и доминированием видов, принадлежащих к Proteobacteria и Firmicutes, в частности Staphylococcus [22].
Отдаленный результат взаимодействия между микробиотой плода и иммунной системой демонстрирует исследование, по результатам которого у детей первого года жизни, страдающих аллергической патологией, в раннем постнатальном периоде в меконии чаще доминировали бактерии родов Leuconostoc, Enterococcus, Lactococcus, Streptococcus, Staphylococcus и представители семейства Enterobacterceae [23]. Другое эпидемиологическое исследование связывает риск возникновения аллергии к белкам коровьего молока у детей с применением матерью антибиотиков во время беременности, и даже в течение года до беременности [24]. Параллельно с пересмотром концепции «стерильного плода» расширяются познания и об иммунной системе плода во внутриутробном периоде, а также роли микробного окружения в ее становлении.
Среди научного сообщества, однако, остаются и те, кто придерживается альтернативного мнения. Так, M. Hornef и J. Penders, отвечая на вопрос, существует ли пренатальная бактериальная микробиота, проанализировали исследования, посвященные данной тематике, и предположили, что на сегодняшний день недостаточно данных, свидетельствующих о существовании микробиоты плода [25]. Мнение было аргументировано следующими положениями.
- Понятие микробиота характеризуется сообществом жизнеспособных, пролифелирующих и метаболиче-ски активных микроорганизмов. Обнаружение молекул ДНК микроорганизмов не эквивалентно наличию жизнеспособных микроорганизмов. Например, обнаруженная бактериальная ДНК может быть лишь остатком фагоцитарной активности после бактериальной инфекции, а не свидетельством присутствия жизнеспособных бактерий.
- Молекулы ДНК микроорганизмов, обнаруженные в пробах, могли появиться вследствие контаминации как на этапе забора материала, так и во время проведения молекулярного анализа. Так, временную бактериемию с низкой концентрацией микроорганизмов в образцах крови описывают даже после гигиены полости рта. Аналогичным образом механические повреждения во время прохождения через естественные родовые пути или разрезы во время кесарева сечения могут обусловливать попадание микроорганизмов в материнский кровоток и далее в плацентарную ткань. В процессе рождения происходит обсеменение ануса новорожденного вследствие его контакта с колонизированным естественным родовым каналом. Соответственно, меконий, высвобождаемый через анус, является уже скомпрометированным материалом для доказательства наличия микроорганизмов в дородовом периоде. Дополнительным источником ложноположительных результатов может выступать лабораторное оборудование и окружающая среда, вплоть до вентиляционных систем в родовом зале.
Тем не менее подавляющее большинство исследователей солидарны с мнением, что плод не стерилен, несмотря на возможные теоретические разногласия относительно используемых формулировок. Закономерности формирования микробиоты плода, ее функции и роль в формировании здоровья ребенка продолжают активно изучаться.
ПОСТНАТАЛЬНОЕ ФОРМИРОВАНИЕ КИШЕЧНОЙ МИКРОБИОТЫ
Известно, что основная колонизация ребенка происходит в момент рождения, и способ родоразрешения во многом определяет, какие именно кластеры микроорганизмов будут заселять кишечник. В самом раннем послеродовом периоде жизни младенца, родившегося естественным путем, колонизаторами выступают факультативные аэробы, представители Staphylococcus, Streptococcus, Lactobacillus и Enterobacteriaceae, способные развиваться в условиях аэробной среды кишечника новорожденного и способствующие смене среды на анаэробную, в которой продолжат развитие анаэробы, члены родов Bifidobacterium, Bacteroides и Clostridium [26]. При рождении естественным вагинальным путем кишечник ребенка заселяется преимущественно представителями вагинальной микробиоты матери, и состав кишечной микробиоты характеризуется доминированием Lactobacillus, Bifidobacterium, Bacteroides, Prevotella и Sneathia spp. [27]. Околоплодные воды оказывают влияние на состав кишечной микробиоты во время внутриутробного периода, но отсутствует информация высокой степени достоверности о влиянии околоплодных вод на состав кишечной микробиоты во время родоразрешения.
Родоразрешение путем кесарева сечения лишает новорожденного контакта с микробиотой родовых путей матери. В виду отсутствия в составе кишечной микробиоты ребенка вагинальных микроорганизмов матери в кишечнике новорожденного не имеется конкуренции за питательные субстраты внутрикишечного содержимого, что позволяет занять нишу микроорганизмам из окружающих источников, преимущественно представителям микробиоты кожи матери и окружающей среды стационара (Staphylococcus, Corynebacterium и Propionibacterium spp.) [28]. Не определена продолжительность персистирования отличий в составе кишечной микробиоты детей, рожденных путем кесарева сечения, по сравнению с составом кишечной микробиоты детей от естественных родов. На характер и время наблюдаемых изменений дополнительно воздействуют разнообразные факторы, например применение антибиотиков [29].
Общепризнанно, что антибиотикотерапия оказывает «разрушающее» действие на кишечную микробиоту новорожденного с самых ранних этапов развития. Применение антибиотикотерапии при родах или в постнатальном периоде, особенно необоснованное, ведет к уменьшению в кишечной микробиоте младенца количества Bacteroides и увеличению представителей класса Clostridia [30]. Неблаго приятно сказывается антибиотикотерапия кормящих матерей в послеродовом периоде и на микробиоте грудного молока: уменьшается количество бифидо- и лактобактерий в грудном молоке, а в кишечной микробиоте ребенка, соответственно, увеличивается относительное содержание Clostridium difficile и Enterococcus [31, 32]. Антибиотикотерапия новорожденных коррелирует с развитием в старшем возрасте астмы, аллергии и ожирения [33, 34]. Исключительно грудное вскармливание в течение первых 6 мес может во многом нивелировать изменения в составе кишечной микробиоты у новорожденных, чьи матери получали антибиотикотерапию [29].
Материнское молоко является одним из наиболее важных факторов формирования «здоровой» кишечной микробиоты ребенка благодаря содержанию в нем бифидогенных факторов (прежде всего олигосахаридов) и живых бактерий. В грудном молоке выявлено более 700 видов бактерий. Состав микробиоты молока уникален у каждой матери и ситуационно изменяется в зависимости от срока лактации, состояния здоровья самой матери [35]. Среди пар «мать–младенец» обнаружены идентичные штаммы бактерий в образцах фекалий матери, грудного молока и фекалий новорожденных, что согласуется с концепцией «энтеромаммарного пути» транслокации бактерий из кишечника матери в молочную железу посредством дендритных клеток [36, 37]. У детей, получающих исключительно грудное молоко, количество представителей Bifidobacterium в составе кишечной микробиоты может достигать 70% [38]. Представители Bifidobacterium доминируют в составе кишечной микробиоты у детей как при естественном, так искусственном вскармливании, но в ряде исследований подчеркнуто, что абсолютное количество Bifidobacterium при искусственном вскармливании значительно ниже [29, 39]. По другим данным, количество Bifidobacterium в кишечной микробиоте ребенка не зависит от варианта вскармливания [40, 41]. E. Davis и соавт. пришли к выводу, что отличия в количестве Bifidobacterium определяются в большей степени на уровне видов: B. longum и B. breve доминируют у детей, находящихся на грудном вскармливании, тогда как B. adolescentis, характерные для взрослых, превалируют при искусственном вскармливании. Указанные отличия связывают с бифидогенными свойствами олигосахаридов грудного молока по отношению к B. breve и B. longum и отсутствием ферментативной способности метаболизма олигосахаридов грудного молока у B. adolescentis, что способствует уменьшению их количества в составе кишечной микробиты младенцев на грудном вскармливании [42].
ПРОГРАММИРУЮЩАЯ РОЛЬ КИШЕЧНОЙ МИКРОБИОТЫ
По результатам проспективных исследований обнаружена связь между патологическими изменениями состава кишечной микробиоты у грудничков и возникновением патологии иммунологической и метаболической природы в старшем возрасте [43– 45]. Предположительно, степень разнообразия состава кишечной микробиоты у младенцев, а также наличие определенных штаммов бактерий влияют на развитие иммунной системы и формирование толерантности иммунной системы к большому количеству комменсальных бактерий [46]. Низкое разнообразие состава кишечной микробиоты у детей является фактором риска развития аллергии, атопического дерматита, экземы, астмы в старшем возрасте [44, 47, 48].
Вероятно, в формировании физиологического ответа иммунной системы ключевую роль играют определенные виды бактерий. Так, избыточное количество C. difficile либо низкая концентрация бифидо-/лактобактерий в составе кишечной микробиоты в раннем возрасте определены как факторы риска аллергии в будущем [43, 49]. Низкое видовое разнообразие в составе кишечной микробиоты детей также связано с риском развития метаболических нарушений в старшем возрасте [45]. Отклонения в видовом составе кишечной микробиоты способны индуцировать воспалительный процесс низкой степени интенсивности в слизистой оболочке толстой кишки, характеризующийся местным и системным повышением уровней основных воспалительных факторов (фактор некроза опухоли , интерлейкин 1 и интерлейкин 6), что провоцирует развитие метаболических нарушений [50]. Помимо активации воспалительного ответа, механизмы влияния кишечной микробиоты на развитие ожирения и диабета связывают с эпигенетическим контролем метаболических процессов и избыточным синтезом конечных продуктов бактериальной ферментации. Измененная микробиота кишечника посредством подавления экспрессии генов способна увеличивать накопление жировой ткани [51]. Обнаружено, что малое количество представителей Bifidobacterium в образцах кала младенцев ассоциирует с избыточной массой тела и ожирением у детей в дошкольном возрасте [52]. В связи с обнаруженной способностью кишечной микробиоты пренатального и раннего постнатального периодов программировать состояние здоровья перспективным направлением профилактики представляется использование пробиотиков с первых месяцев жизни у детей с риском развития патологического состава кишечной микробиоты.
СОВРЕМЕННЫЕ ПОДХОДЫ К КОРРЕКЦИИ СОСТАВА КИШЕЧНОЙ МИКРОБИОТЫ У ДЕТЕЙ
Выявленные факторы риска развития патологии иммунологического и метаболического характера представляются поводом для применения пробиотиков с профилактической целью.
В пренатальном периоде потребность в пробиотической поддержке обоснована, если кишечная микробиота матери во время беременности подвергалась воздействию антибиотиков или скомпрометирована болезнями матери иммунологического и метаболического характера, поскольку продемонстрирована возможность передачи плоду патологического состава кишечной микробиоты от матери, страдающей иммунологическими и метаболическими заболеваниями [53, 54]. Даже повышенная прибавка в массе тела в течение беременности влияет на состав микробиоты кишечника матери: так, Bacteroides и Staphylococcus были значительно выше в группе рожениц с избыточной, чем у женщин с нормальной массой тела [55].
Положительный результат профилактического приема пробиотиков в пренатальный период подтвержден в исследованиях. Например, более низкие показатели IgE к пищевым аллергенам в раннем возрасте наблюдали у детей, рожденных женщинами, употребляющими Lactobacillus reuteri на поздних сроках беременности [56]. Поскольку продемонстрировано влияние состава микробиоты на срок вынашивания [11], то может быть оправданно применение пробиотиков при наличии факторов, приводящих к уменьшению срока вынашивания. Доказательная база эффективности такого способа про биотической поддержки продолжает накапливаться [57, 58]. Однако на сегодняшний день в научной литературе недостаточно данных, позволяющих рекомендовать рутинное применение пробиотиков во время беременности с целью профилактики преждевременных родов.
В постнатальном периоде вид родоразрешения и антибактериальная терапия могут оказывать негативное влияние на становление кишечной микробиоты ребенка. Поскольку родоразрешение путем кесарева сечения нарушает физиологическое развитие кишечной микробиоты, N. Mueller и соавт. рекомендуют модифицировать протоколы проведения кесарева сечения [59].В частности, для восстановления естественной последовательности заселения микробиоты кишечника предлагается исследовать эффективность перорального введения новорожденному вагинального содержимого матери, а в части лечения — пересмотреть стратегии антибиотикотерапии, при возможности вводить препараты после пересечения пуповины [59].
Наиболее благоприятной является ситуация, когда младенец сразу после рождения находится на грудном вскармливании. При отсутствии возможности кормления ребенка материнским или донорским молоком возможно применение пробиотиков в виде препаратов или биологических активных добавок (БАД). Учитывая штаммоспецифичность пробиотиков, необходимо использовать штаммы, безопасность и эффективность которых доказаны в рандомизированных плацебоконтролируемых исследованиях. В случае неадекватного выбора штамма может отсутствовать не только ожидаемый положительный эффект, но будет утеряна сама возможность улучшения состава кишечной микробиоты. При анализе литературы E. Davis и соавт. выявили разницу в результатах приема пробиотических препаратов, связанную с использованием различных штаммов, суточными дозами и продолжительностью приема [42]. Данный вывод подчеркивает, что назначение пробиотической поддержки должен выполнять квалифицированный специалист, ознакомленный с результатами исследований по выбранному штамму.
Детские молочные смеси, обогащенные пробиотиками, призваны обеспечить улучшение состава кишечной микробиоты у детей, находящихся на искусственном вскармливании. Входящие в состав таких смесей штаммы (наиболее широко применяются Lactobacillus rhamnosus GG, L. reuteri DSM 17938, B. longum, B. lactis BB12) изучены, расшифрован их геном, доказано отсутствие генов, связанных с антибактериальной резистентностью, продемонстрированы клинические преимущества.
ЗАКЛЮЧЕНИЕ
Становление здоровой кишечной микробиоты у детей является сложным и многофакторным процессом, который начинается еще до рождения ребенка. События внутриутробного периода, а также первых месяцев жизни младенца являются, по-видимому, решающими в становлении оптимального состава кишечной микробиоты. Появившиеся в последние годы данные о негативном влиянии патологического состава кишечной микробиоты на течение беременности, формирование здоровья ребенка, а также его здоровье в отдаленные сроки требуют пересмотра отношения к пробиотикам как безусловно позитивному инструменту в арсенале врача-педиатра. Штаммоспецифичность эффектов пробиотических бактерий, недостаточная изученность многих из них, представленных в форме БАД, диктуют необходимость обдуманного применения живых бактерий у детей, с учетом данных об их эффективности и безопасности. Родоразрешение естественным путем, раннее начало и сохранение грудного вскармливания — наиболее важные факторы, способствующие оптимальному и коррекции становлению состава кишечной микробиоты у детей с первых дней жизни. Применение детских молочных смесей с пробиотиками в случае отсутствия грудного вскармливания, не являясь полноценной заменой грудному молоку, может, тем не менее, поддерживать «здоровый» состав кишечной микробиоты и обеспечивать ребенку дополнительные функциональные преимущества.
Статья опубликована при поддержке компании «Нестле».
С. Е. Украинцев является сотрудником ООО «Нестле Россия».
Остальные авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
А. С. Якушин http://orcid.org/0000-0002-7442-9278
С.Е. Украинцев http://orcid.org/0000-0001-6540-9630
М. Ю. Денисов http://orcid.org/0000-0003-1173-7553
1. Escherich T. [Die darmbakterien des sauglings und ihre beziehungen zur physiologie der Verdauung. (In German).] London: Forgotten Books; 2017. 196 p.
2. Jimenez E, Marin M, Martin R, et al. Is meconium from healthy newborns actually sterile? Res Microbiol. 2008;159(3):187–193. doi: 10.1016/j. resmic.2007.12.007.
3. Hu J, Nomura Y, Bashir A, et al. Diversified microbiota of meconium is affected by maternal diabetes status. PLoS One. 2013; 8(11):e78257. doi: 10.1371/journal.pone.0078257.
4. Ardissone A, de la Cruz D, Davis-Richardson A, et al. Meconium microbiome analysis identifies bacteria correlated with premature birth. PLoS One. 2014;9(3):e90784. doi: 10.1371/journal. pone.0090784.
5. Collado M, Rautava S, Aakko J, et al. Human gut colonisation may be initiated in utero by distinct microbial communities in the placenta and amniotic fluid. Sci Rep. 2016;6(1):23129. doi: 10.1038/ srep23129.
6. Onderdonk A, Hecht J, McElrath T, et al. Colonization of second- trimester placenta parenchyma. Am J Obstet Gynecol. 2008; 199(1):52.e1–52.e10. doi: 10.1016/j.ajog.2007.11.068.
7. Aagaard K, Ma J, Antony K, et al. The placenta harbors a unique microbiome. Sci Transl Med. 2014;6(237):237ra65. doi: 10.1126/ scitranslmed.3008599.
8. Pal C, Bengtsson-Palme J, Kristiansson E, Larsson D. The structure and diversity of human, animal and environmental resistomes. Microbiome. 2016;4(1):54. doi: 10.1186/s40168-016-0199-5.
9. Pretorius C, Jagatt A, Lamont R. The relationship between periodontal disease, bacterial vaginosis, and preterm birth. J Perinat Med. 2007;35(2):93–99. doi: 10.1515/jpm.2007.039.
10. Shiozaki A, Yoneda S, Yoneda N, et al. Intestinal microbiota is different in women with preterm birth: results from terminal restriction fragment length polymorphism analysis. PLoS One. 2014;9(11):e111374. doi: 10.1371/journal.pone.0111374.
11. Tan Q, Xu H, Xu F, et al. Survival, distribution, and translocation of Enterococcus faecalis and implications for pregnant mice. FEMS Microbiol Lett. 2013;349(1):32–39. doi: 10.1111/1574-6968.12280.
12. Fusunyan R, Nanthakumar N, Baldeon M, Walker W. Evidence for an innate immune response in the immature human intestine: toll-like receptors on fetal enterocytes. Pediatr Res. 2001;49(4): 589–593. doi: 10.1203/00006450-200104000-00023.
13. Leeansyah E, Loh L, Nixon D, Sandberg J. Acquisition of innatelike microbial reactivity in mucosal tissues during human fetal MAIT-cell development. Nat Commun. 2014;5:3143. doi: 10.1038/ ncomms4143.
14. Cao B, Stout M, Lee I, Mysorekar I. Placental microbiome and its role in preterm birth. Neoreviews. 2014;15(12):e537–e545. doi: 10.1542/neo.15-12-e537.
15. Doyle R, Alber D, Jones H, et al. Term and preterm labour are associated with distinct microbial community structures in placental membranes which are independent of mode of delivery. Placenta. 2014;35(12):1099–1101. doi: 10.1016/j. placenta.2014.10.007.
16. Neu J. The microbiome during pregnancy and early postnatal life. Semin Fetal Neonatal Med. 2016;21(6):373–379. doi: 10.1016/ j.siny.2016.05.001.
17. Chan K, Ho J, Chan K, Tam P. A study of gut immunity to enteral endotoxin in rats of different ages: a possible cause for necrotizing enterocolitis. J Pediatr Surg. 2002;37(10):1435–1440. doi: 10.1053/ jpsu.2002.35407.
18. Romero R, Espinoza J, Goncalves L, et al. The role of inflammation and infection in preterm birth. Semin Reprod Med. 2007;25(1):21–39. doi: 10.1055/s2006-956773.
19. Pacora P, Chaiworapongsa T, Maymon E, et al. Funisitis and chorionic vasculitis: the histological counterpart of the fetal inflammatory response syndrome. J Matern Fetal Neonatal Med. 2002;11(1):18–25. doi: 10.1080/713605445.
20. Collado M, Cernada M, Neu J, et al. Factors influencing gastrointestinal tract and microbiota immune interaction in preterm infants. Pediatr Res. 2015;77(6):726–731. doi: 10.1038/pr.2015.54.
21. Abrahamsson T, Jakobsson H, Andersson A, et al. Low diversity of the gut microbiota in infants with atopic eczema. J Allergy Clin Immunol. 2012;129(2):434–440. e2. doi: 10.1016/j.jaci.2011.10.025.
22. Madan J, Salari R, Saxena D, et al. Gut microbial colonisation in premature neonates predicts neonatal sepsis. Arch Dis Child Fetal Neonatal Ed. 2012;97(6):F456–F462. doi:10.1136/ fetalneonatal-2011-301373.
23. Koleva P, Kim J, Scott J, Kozyrskyj A. Microbial programming of health and disease starts during fetal life. Birth Defects Res C Embryo Today. 2015;105(4):265–277. doi: 10.1002/bdrc.21117.
24. Metsala J, Lundqvist A, Virta LJ, et al. Mother’s and offspring’s use of antibiotics and infant allergy to cow’s milk. Epidemiology. 2013;24(2):303–309. doi: 10.1097/EDE.0b013e31827f520f.
25. Hornef M, Penders J. Does a prenatal bacterial microbiota exist? Mucosal Immunol. 2017;10(3):598– 601. doi: 10.1038/mi.2016.141.
26. Pantoja-Feliciano I, Clemente J, Costello E, et al. Biphasic assembly of the murine intestinal microbiota during early development. ISME J. 2013;7(6):1112– 1115. doi: 10.1038/ismej.2013.15.
27. Dominguez-Bello M, Costello E, Contreras M, et al. Delivery mode shapes the acquisition and structure of the initial microbiota across multiple body habitats in newborns. Proc Natl Acad Sci USA. 2010;107(26):11971–11975. doi: 10.1073/ pnas.1002601107.
28. Biasucci G, Benenati B, Morelli L, et al. Cesarean delivery may affect the early biodiversity of intestinal bacteria. J Nutr. 2008;138(9):1796–1800.
29. Azad M, Konya T, Persaud R, et al. Impact of maternal intrapartum antibiotics, method of birth and breastfeeding on gut microbiota during the first year of life: a prospective cohort study. BJOG. 2015;123(6):983– 993. doi: 10.1111/1471-0528.13601.
30. Chu D, Ma J, Prince A, et al. Maturation of the infant microbiome community structure and function across multiple body sites and in relation to mode of delivery. Nat Med. 2017;23(3):314–326. doi: 10.1038/ nm.4272.
31. Fouhy F, Guinane C, Hussey S, et al. Highthroughput sequen cing reveals the incomplete, shortterm recovery of infant gut microbiota following parenteral antibiotic treatment with ampicillin and gentamicin. Antimicrob Agents Chemother. 2012;56(11):5811–5820. doi: 10.1128/aac.00789-12.
32. Tanaka S, Kobayashi T, Songjinda P, et al. Influence of antibiotic exposure in the early postnatal period on the development of intestinal microbiota. FEMS Immunol Med Microbiol. 2009;56(1):80–87. doi: 10.1111/j.1574-695x.2009.00553.x.
33. Azad M, Bridgman S, Becker A, Kozyrskyj A. Infant antibiotic exposure and the development of childhood overweight and central adiposity. Int J Obes (Lond). 2014;38(10):1290–1298. doi: 10.1038/ ijo.2014.119.
34. Risnes K, Belanger K, Murk W, Bracken M. Antibiotic exposure by 6 months and asthma and allergy at 6 years: findings in a cohort of 1,401 US children. Am J Epidemiol. 2010;173(3):310–318. doi: 10.1093/aje/kwq400.
35. Cabrera-Rubio R, Collado M, Laitinen K, et al. The human milk microbiome changes over lactation and is shaped by maternal weight and mode of delivery. Am J Clin Nutr. 2012;96(3):544–551. doi: 10.3945/ ajcn.112.037382.
36. Hooper L, Littman D, Macpherson A. Interactions between the microbiota and the immune system. Science. 2012;336(6086): 1268–1273. doi: 10.1126/science.1223490.
37. Bourges D, Meurens F, Berri M, et al. New insights into the dual recruitment of IgA+ B-cells in the developing mammary gland. Mol Immunol. 2008;45(12):3354–3362. doi: 10.1016/ j.molimm.2008.04.017.
38. Magne F, Hachelaf W, Suau A, et al. A longitudinal study of infant faecal microbiota during weaning. FEMS Microbiol Ecol. 2006;58(3):563–571. doi: 10.1111/j.1574-6941.2006.00182.x.
39. Fan W, Huo G, Li X, et al. Diversity of the intestinal microbiota in different patterns of feeding infants by Illumina highthroughput sequencing. World J Microbiol Biotechnol. 2013;29(12): 2365–2372. doi: 10.1007/s11274-013-1404-3.
40. Bezirtzoglou E, Tsiotsias A, Welling G. Microbiota profile in feces of breast- and formula-fed newborns by using fluorescence in situ hybridization (FISH). Anaerobe. 2011;17(6):478–482. doi: 10.1016/j.anaerobe.2011.03.009.
41. Turroni F, Peano C, Pass D, et al. Diversity of bifidobacteria within the infant gut microbiota. PLoS One. 2012;7(5):e36957. doi: 10.1371/journal. pone.0036957.
42. Davis E, Wang M, Donovan S. The role of early life nutrition in the establishment of gastrointestinal microbial composition and function. Gut Microbes. 2017;8(2):143–171. doi: 10.1080/19490976.2016.1278104.
43. Johansson M, Sjogren Y, Persson J, et al. Early colonization with a group of Lactobacilli decreases the risk for allergy at five years of age despite allergic heredity. PLoS One. 2011;6(8):e23031. doi: 10.1371/ journal.pone.0023031.
44. Bisgaard H, Li N, Bonnelykke K, et al. Reduced diversity of the intestinal microbiota during infancy is associated with increased risk of allergic disease at school age. J Allergy Clin Immunol. 2011;128(3):646– 652.e5. doi: 10.1016/j.jaci.2011.04.060.
45. Samuel B, Gordon J. A humanized gnotobiotic mouse model of host-archaeal-bacterial mutualism. Proc Natl Acad Sci USA. 2006;103(26):10011–10016. doi: 10.1073/pnas.0602187103.
46. Walker W. Bacterial colonization of the newborn gut, immune development, and prevention of disease. Nestle Nutr Inst Workshop Ser. 2017;88:23– 33. doi: 10.1159/000455210.
47. Abrahamsson T, Jakobsson H, Andersson A, et al. Low diversity of the gut microbiota in infants with atopic eczema.J Allergy Clin Immunol. 2012;129(2):434–440. e2. doi: 10.1016/ j.jaci.2011.10.025.
48. Ismail I, Oppedisano F, Joseph S, et al. Reduced gut microbial diversity in early life is associated with later development of eczema but not atopy in high-risk infants. Pediatr Allergy Immunol. 2012;23(7):674– 681. doi:10.1111/j.1399-3038.2012.01328.x.
49. Sjogren Y, Jenmalm M, Bottcher M, et al. Altered early infant gut microbiota in children developing allergy up to 5 years of age. Clin Exp Allergy. 2009;39(4):518– 526. doi: 10.1111/j.1365- 2222.2008.03156.x.
50. Isolauri E. Microbiota and obesity. Nestle Nutr Inst Workshop Ser. 2017;88:95–105. doi: 10.1159/000455217.
51. Backhed F, Ding H, Wang T, et al. The gut microbiota as an environmental factor that regulates fat storage. Proc Natl Acad Sci USA. 2004;101(44):15718– 15723. doi: 10.1073/ pnas.0407076101.
52. Kalliomaki M, Collado M, Salminen S, Isolauri E. Early differences in fecal microbiota composition in children may predict overweight. Am J Clin Nutr. 2008;87(3):534–538.
53. Gosalbes M, Llop S, Valles Y, et al. Meconium microbiota types dominated by lactic acid or enteric bacteria are differentially associated with maternal eczema and respiratory problems in infants. Clin Exp Allergy. 2013;43(2):198–211. doi: 10.1111/ cea.12063.
54. Dogra S, Sakwinska O, Soh S, et al. Dynamics of infant gut microbiota are influenced by delivery mode and gestational duration and are associated with subsequent adiposity. M Bio. 2015;6(1):e02419-14. doi: 10.1128/mbio.02419-14.
55. Collado M, Isolauri E, Laitinen K, Salminen S. Distinct composition of gut microbiota during pregnancy in overweight and normalweight women. Am J Clin Nutr. 2008;88(4):894–899.
56. Abrahamsson T, Jakobsson T, Bottcher M, et al. Probiotics in prevention of IgE-associated eczema: a double-blind, randomized, placebo-controlled trial. J Allergy Clin Immunol. 2007;119(5):1174–1180. doi: 10.1016/j.jaci.2007.01.007.
57. Deshpande G, Rao S, Patole S, Bulsara M. Updated metaanalysis of probiotics for preventing necrotizing enterocolitis in preterm neonates. Pediatrics. 2010;125(5):921–930. doi: 10.1542/ peds.2009-1301.
58. Guthmann F, Kluthe C, Buhrer C. Probiotics for prevention of necrotising enterocolitis: an updated meta-analysis. Klin Padiatr. 2010;222(05):284–290. doi: 10.1055/s-0030-1254113. 59. Mueller N, Bakacs E, Combellick J, et al. The infant microbiome development: mom matters. Trends Mol Med. 2015;21(2):109–117. doi: 10.1016/j.molmed.2014.12.002.
Наш сайт в формате приложения всегда под рукой!
Нажмите на кнопку ниже и запустите установку приложения на следующей странице. При первом входе приложение запросит у вас разрешение на уведомления. Пожалуйста, нажмите «Да», если разрешаете приложению Nestle Baby&me Medical отправлять рекламные и информационные уведомления.
НачатьПриложение запросит у вас разрешение на уведомления. Пожалуйста, нажмите «Да», если разрешаете приложению Nestle Baby&me Medical отправлять рекламные и информационные уведомления.
Хорошо- 1. Нажмите на значок «Поделиться», он находится рядом с адресной строкой.
- 2. Выберите «Добавить на главный экран» и нажмите «Добавить».
АЛГОРИТМ
со срыгиваниями